在我国人口老龄化愈发严峻的形势下,医保基金的情况基本可以用一句话来概括:
短期内还不需要担心“不够用”的情况,但长期来看需要警惕支出压力。
十年前,还是3个在职职工养1个退休职工,去年职工基本医疗保险职退比降到了2.71。2023年,医保统筹账户累积结余2.6万亿元,看起来很多,但未来呢?
交钱的人可能越来越少,花钱的人则越来越多,且老龄人的医疗费用支出会随着年龄增长而增加,这也意味着,结余消耗的速度可能很快。
这种“剪刀差”会给医保筹资运行的可持续性带来巨大压力。回过头去看医保局这几年的改革,就成了一种必然。
在社保支出中,养老金和医疗费用又是绝对大头,2018年占比均在30%左右,2023年分别为44.8%和31%。
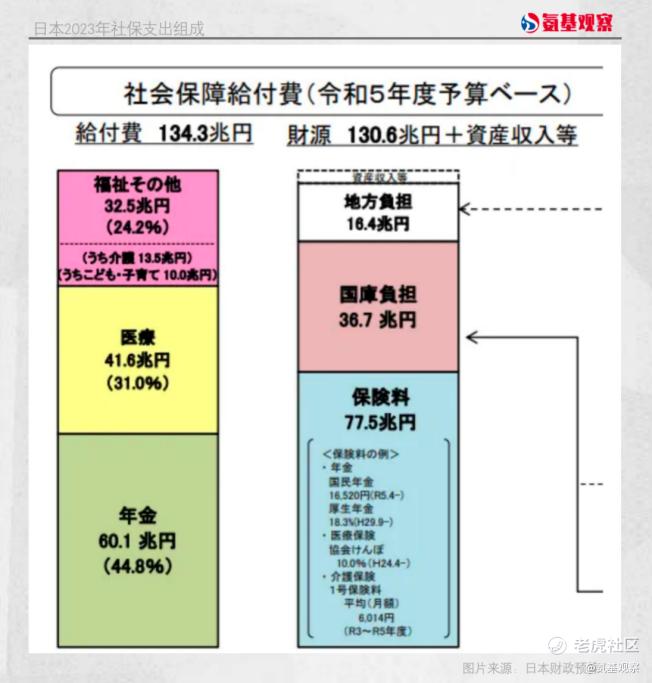
具体到医疗方面,根据日本现行医保制度,日本的医疗费是三七开,政府医保基金负责70%,个人负担30%。而到了70岁,个人负担减为20%;过了75岁,个人负担则降至10%。同时,无论看病花多少钱,还会有一个按照工资水平计算的支出上限,确保不会因病返贫。
年纪越大,病痛越多,政府医疗费用的支出也越高。尤其进入高龄期(75岁以上),医疗和护理需求急剧增加。从人均医疗费用来看,75岁以上年龄组是65-74岁的1.7倍,且由于75岁以上自付比例低,人均公共财政负担达到65-74岁人群的4倍。从人均长期护理费用来看,75岁以上年龄组是65-74岁的约10倍。
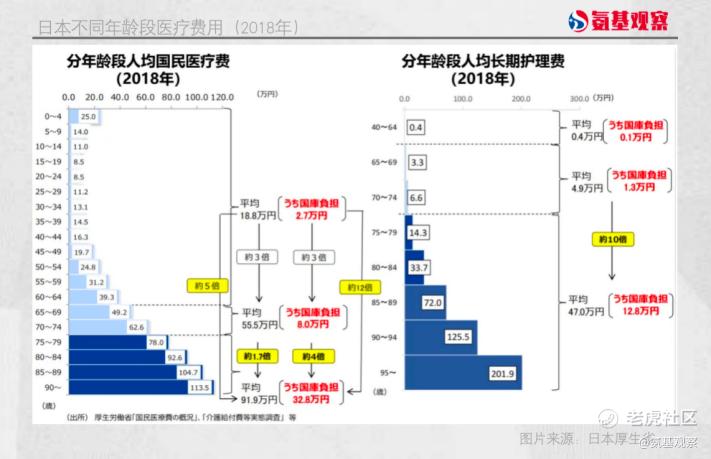
1950年,日本平均12个年轻人“抚养”1位老人,到2007年这一比例就变成了3个年轻人“抚养”1位老人。这导致日本医保收支面临空前压力,保险费收入和支出之间的剪刀差越来越大,政府不得不依靠公共财政弥补支出赤字。
以2017年为例,除去自费部分和医保筹资,政府预算2017年需支付16万亿左右费用(大约40%),其中中央政府直接支付11万亿左右。
相比之下,同年日本全国公共建设预算大约6万亿,教育预算约5万亿,加起来都够不上医保的预算。
同时,日本还存在着广泛的药价和器械价格偏高问题,80年代初日本的药品价格比瑞士和西德高出17%,比英国高出40%以上,比法国或意大利高出60%以上。
面对困境,日本政府开启了一场长达几十年的全面控费改革,来减轻财政压力。
/ 02 / 集采控价
改革从全面集采开始。
也就是对药械价格的严格管理。日本政府从1981年开始,定期降低国民健康保险(NHI)名单内的药价。这一举措在1988年进一步升级,被称为日本版“集采”。
集采之下,医保每两年(2021年后改为每年)对医保目录品种进行一次价格调整,降幅明显,有效控制了药价的上涨。整个80年代,医保名单中的药品价格平均下降47%,一定程度上缓解了财政压力。
1992年,日本厚生省颁布了药品定价计算公式,为每一款药品制定新的政府基准价,并设定了一个浮动百分比。这一政策不仅确保了药企的合理利润,也防止了暴利现象。
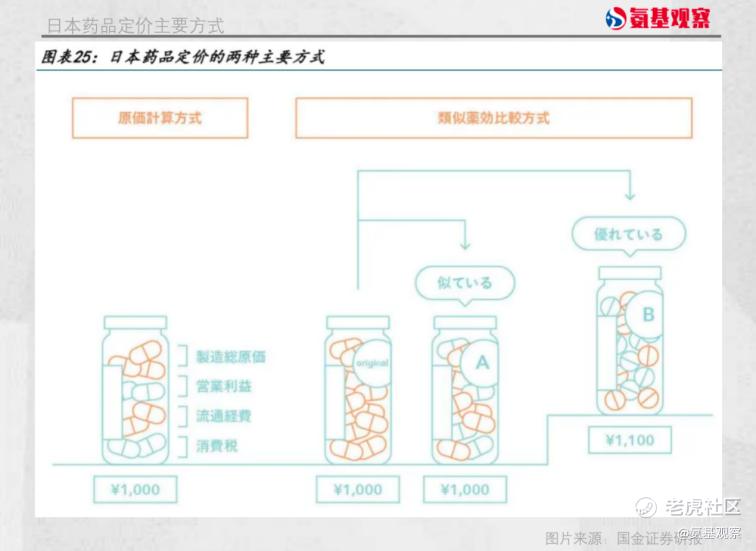
新品准入定价上,无论是器械还是药品,日本的机制都较为类似:
对于有类似药品/器械的新准入品种,定价主要参考已经有医保价格的现有品种;如果新获批品种存在机制/疗效/给药等方面的优势,可以申请按一定百分比加成;
如果是全新的品种,则主要采用成本加成法,考虑药物成本、营业利润、消费税及国际药品价格等多种因素,计算合理的报销价格。
日本对仿制药定价则更为简单直接,采用递减定价法,区分首仿药与一般仿制药,通常仿制药的价格定位为原研药的50%至70%区间。
值得注意的是,由于日本政府和医保只管制药品的医保支付标准,而不管制市场价格。医院等终端实际采购与医保支付标准之间的差额,即为医院和药店的结余利润。
因此,日本各医院出于自身经营需要,每年会与药品供应商协商,以降低采购价。全国加权平均的采购价格的下滑,将触发医保报销标准的下调,进而形成螺旋降价效应。
在直接控价的同时,日本政府与医保还在不遗余力鼓励提高仿制药比例。
原因无他,仿制药物美价廉。WHO统计的数据显示,占据市场用量85%的仿制药,只花了12%的医药支出。
2007年,日本政府推出《促进仿制药安全使用行动计划》,计划日本的仿制药替代率在2012年达到30%以上;2013年定下仿制药占比80%的目标。
为了实现这一目标,日本从供给、质量保障、医保报销等多角度入手,推出一系列激励措施,并积极开展宣传工作,引导和鼓励医生与药师优先开具和配发仿制药。
2022年,日本仿制药替代率为79%,基本达到这一目标水平。而随着生物药在医保支出中的比重不断提升,日本希望2029年生物类似物的替代率达到60%。
与此同时,为解决仿制药数量繁多、医保支付标准分散的问题,日本推行“价格带”整合机制,调整仿制药的医保支付标准,将同一原研药的所有仿制品归并至不超过三个价格带,简化了仿制药价格体系,避免了因同一通用名下复杂的价格,而设置造成的医保资金浪费。
/ 03 / 医药分离
仅仅通过硬性降低医保目录品种的价格来控制药价是不够的。为了更全面地降低药品价格、控费,日本政府一直在努力推动“医药分离”。
自认识到“以药养医”模式可能催生过度用药与药物滥用的问题以来,日本历经四十余载,逐步从“以药养医”过渡到“医药分离”。
1955年前后,尽管医药分业法案得以颁布,但实际执行效果并不明显。直到1974年,日本政府将医生的处方费提高至原先的五倍,“以药养医”局面才开始得到实质性改善,这一年也被视为日本医药分业的起点。
随后,历经数十年复杂的利益博弈与政策调整,包括提升医生诊疗收入、设立医药调剂费与处方流出费、强化药师专业素养、缩减医院药品报销与采购间的利益空间,同时加大对医生行为的监管力度和对药企不当商业行为的惩治,进入90年代,日本医药分离的步伐显著加快。
1997年厚生省指示37家全国重点公立医院要求处方外流率达到70%以上,此后全国药品分工进展迅速,2003年全国处方受理率(即院外比例)首次超过50%。
期间,日本政府也积极推动药店的发展。从1990年的3.6万多家药店,到2021年的5.8万多家,药店数量实现了显著增长。在保障医生技术收益的同时,日本政府也努力切断医药之间的利益链条。
医药分业与持续降价措施形成了有效的组合拳。一方面,这削弱了医生和医院在药品销售上的获利空间,同时加强了制度约束,遏制了利益驱动下的不合理用药行为;
另一方面,这为医生和医院提供了明确的报酬与激励机制,通过诊疗和处方费用补偿医生,同时构建了健全的院外药房体系和庞大的药师队伍。
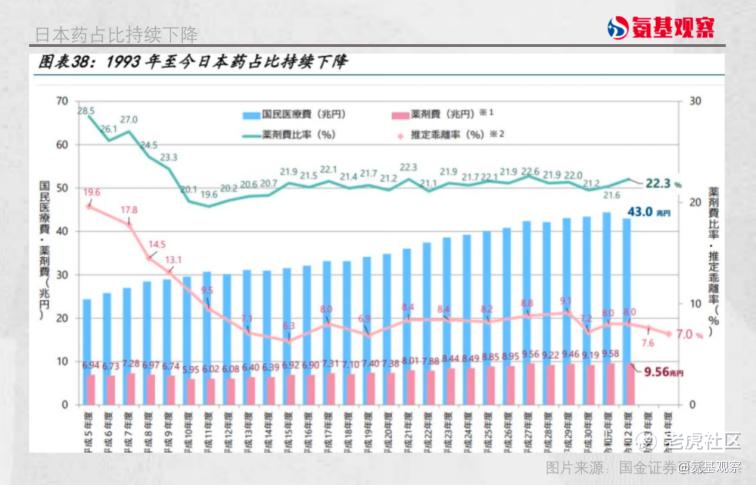
在降价和处方外流的双重作用下,药费占国民健康医疗费用的比例自1997年以后迅速下降。
除此之外,为了提高医疗质量,控制医疗支出,2003年开始日本建立了区别于美国的DRGs制度的DPC/PDPS制度。
该制度的独特之处在于,它依据住院日数而非简单的人头数、病种或个案进行付费。制度设计将按日计费与按项目计费相结合,对某些高价值项目实行例外处理,不在每日定额之内,依旧按项目付费。
简单来说,相同疾病条件下,住院时间越长,报销标准越低。这一制度设计考虑到日本老年患者众多、住院时间偏长的国情,通过倒逼医院和医生优化诊疗行为,减少不必要的住院时间,从而有效控制医疗成本。
通过上述一系列改革,日本将医疗费用增长控制在可承受水平。
/ 04 / 以邻为镜
当然,鉴于超级老龄化趋势,日本并没有真正消灭医保剪刀差。
从老年抚养比来看,日本是全球抚养比最低的国家。联合国经济和社会事务部于2019年公布的数据显示,日本平均1.8人“抚养”1位老人,形势依旧极为严峻。
但试想,如果没有80年代以来的改革,日本的医疗制度体系很可能早已崩盘,甚至危及整个社会经济运行。
尽管从30年维度来看,在严格控费的基调下,日本药品制造业以极低的速度发展,总产值年复合增速只有0.93%;日本药企也受伤严重,营收滞涨,面对西方制药巨头的竞争,一度被打得毫无还手之力。
日本也由此被描述为“残酷降价”的市场,但造成这种结果的原因,本质是多方面的,包括整体经济的低迷、本土市场体量不足、汇率因素变化,以及本土企业规模小分散度高、产品结构老化、成本不占优势等等。
整体看,日本的医药医疗政策是医保形势下不得已的选择,也是相对科学和循序渐进的。
同样,日本企业也没有犯下严重的错误。在政府不断鼓励创新的背景下,它们不断提高效率,坚持投入研发,积极探索海外,取得了相当成果,也诞生了武田制药、安斯泰来、第一三共、卫材等一批优秀的跨国企业。
以邻为镜,日本是全球尤其是东亚国家,观察超老龄化社会百态的窗口。对于国民整体来说,长寿是社会富足、服务完善、医疗水平高的“礼物”;但是当步入老龄化社会,对每个个体,都意味着千差万别的结局。
在这个过程中,日本对于老年人相关数据的搜集、披露、分析走在前列,例如2010年热烈讨论“2025问题”,近年来广泛讨论“2040问题”。
对于中国来说,恐怕也有我们的“2030问题”。
尽管短期内,我们还不需要担心医保基金“不够用”,但长期来看需要警惕支出压力。2022年5月,《半月谈》发文称,从现在开始至未来10年间,中国将迎来史上最大退休潮,60后群体持续进入退休生活,以平均每年2000万人的速度退休。
在我国老龄化趋势不可逆转之下,如果在职退休比持续下降,意味着收入和支出比将严重不平衡,进而威胁到医保基金的平稳运行。
毕竟医保基金关系到全国人民的就医问题,稳定是头等大事,一定要慎之又慎。
本文作者可以追加内容哦 !

